FAG i praksis
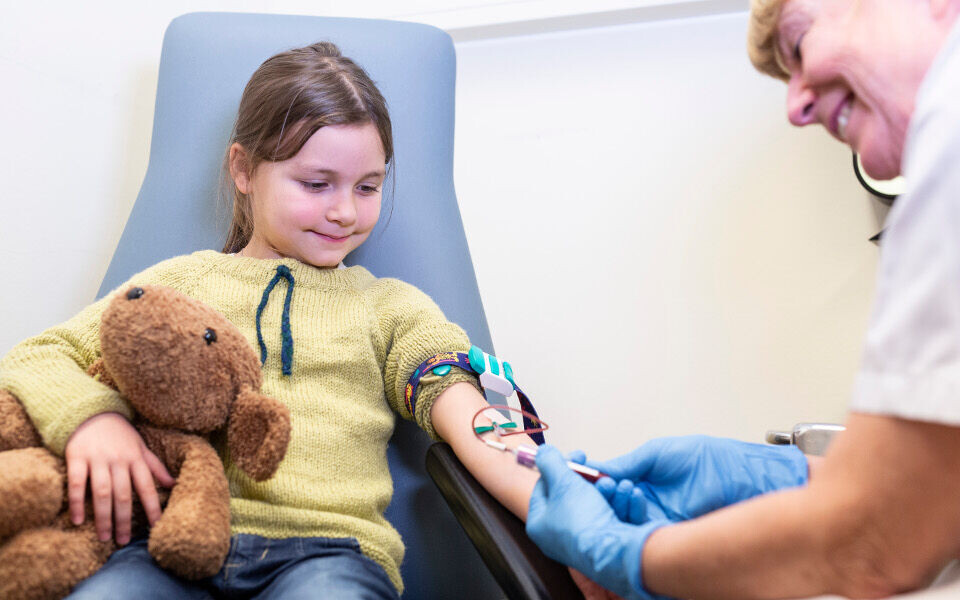
Blodprøvetakerens dilemma: Hva gjør du når barnet er redd for å ta blodprøve?
Vi som møter barn i sårbare situasjoner må ha anledning til å bruke tid. Tid til å se, trygge og hjelpe barna på en best mulig måte.
Av MAREN ØSTVOLD LINDHEIM og MARIANNE SVENDSEN
Hva gjør du når barnet er redd for å ta blodprøve.pdf(322 KB)
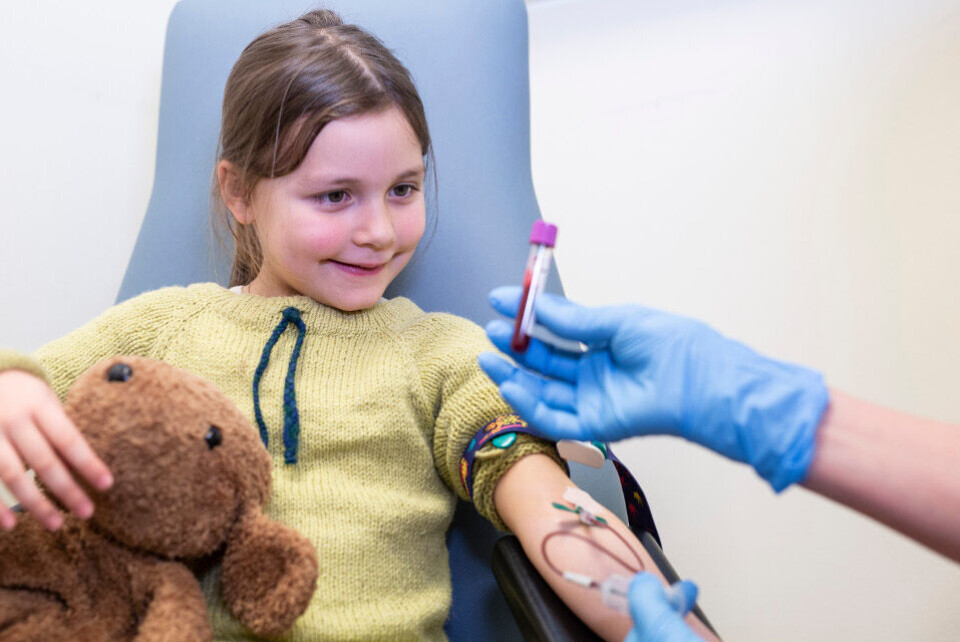
Jenta som kommer inn klamrer seg til moren sin. Hun er tydelig redd og presser armen inn til kroppen. Hun sier nei når moren forsøker å få henne til å strekke armen frem og vrir seg unna. Prøven er rekvirert av en lege som forventer å få blodprøvesvar. Det sitter flere på venteværelset. Mange vil nok kjenne seg igjen. Vi slites mellom hensynet til barnet og behovet for at blodprøvetakingen må gjennomføres. Vi sitter sammen med et lite menneske som kan være livredd, av ulike årsaker:
- Jenta kan ha dårlig erfaring fra tidligere.
- Hun kan oppleve det skremmende at nålen er så spiss, eller så lang.
- Kanskje er hun mest redd for at selve stikket skal gjøre vondt.
- Eller hun kan være redd for å miste blodet sitt, hun føler rett og slett ubehag ved tanken.
- Kanskje har hun tilleggsbelastninger som gjør henne ekstra sårbar.
- Hun kan også være redd fordi hun merker at moren er redd.
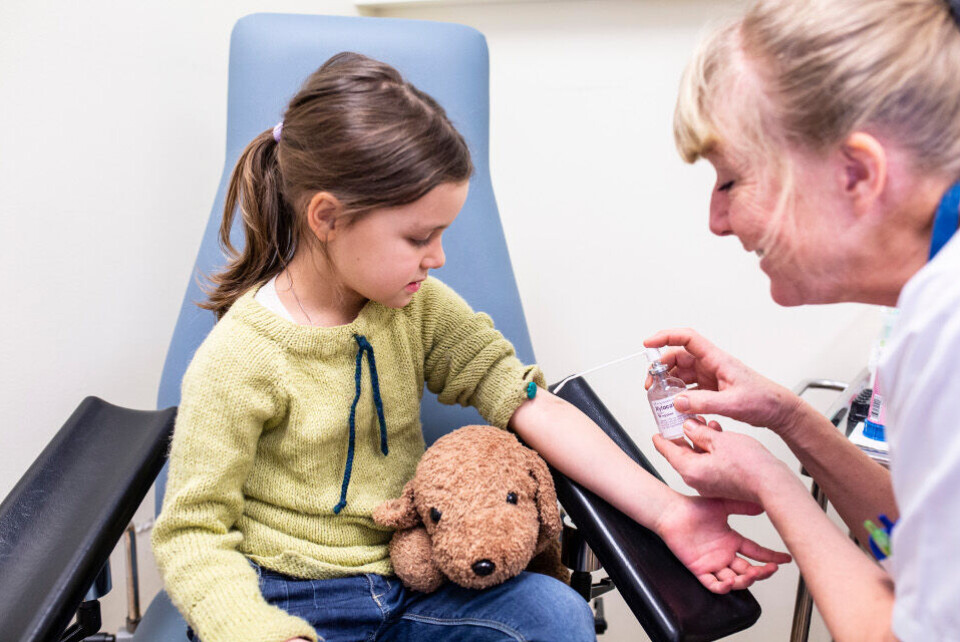
Det er prøvetakerens ansvar å si ifra
Bioingeniører som har tatt mange prøver på barn sitter med en unik kompetanse i å vurdere når situasjonen ikke lenger er grei. Man bør være sensitiv nok til å kunne skille mellom barn som ikke har lyst, barn som er litt redde og de som er livredde. De reddeste barna er ofte vanskelige å roe eller få ordentlig kontakt med. Mange gråter, stritter imot som om de kjemper for livet. Andre er stille og virker fjerne. Ofte må barnet holdes fast for å få gjennomført prosedyren. Da er det viktig å stoppe opp. I slike situasjoner har prøvetakere en unik mulighet til å være barnas «advokat» og være med på å forebygge traumatiske opplevelser.
Mange rekvirenter har ikke dette aspektet i tankene når de bestiller blodprøver, men erfaringsmessig vil en kunne finne frem til løsninger hvis en åpner for dialog. Vi må tørre å stille spørsmålene:
- Må prøven tas?
- Må den tas nå?
- Kan det gjøres på en annen måte?
- Gis det tilstrekkelig smertelindring?
- Gis det tilstrekkelig tid til forberedelse?
- Hva er plan B?
- Bør en kontakte psykolog/andre som kan bidra?
- Kan det gis beroligende?
På denne måten forebygger vi uheldige sykdomskonsekvenser og er med på å gi barnet gode erfaringer knyttet til det å være pasient.
Vi må bare holde ham fast
«Håvard» er ti år og har diagnosen autismespekterfortyrrelse. Han har problemer med å gå og har ufrivillige muskelbevegelser. Håvard har ikke et godt utviklet språk, men gir tydelig uttrykk for hvordan han har det. Han kommer med mor og far for spesialistvurdering på Rikshospitalet. Det kommer høye rop og det er mye bevegelse i prøvetakingsrommet. Mor forklarer at her må vi være mange som holder da gutten er veldig sterk. Dette er noe hun har fått beskjed om på sitt lokale sykehus. «Det er bare slik det er», sier hun med et sukk.
Tilbake til start
«Lise» er seks år og har vært syk hele livet. Hun er veldig redd i prøvetakingssituasjoner og har mange vonde opplevelser fra sykehus som har brent seg fast i den lille kroppen hennes. Når hun kommer for å få tatt blodprøver, forsøker hun å samarbeide (hun er en klok pike som forstår at prøven må tas). Vi ser at dette er en stor jobb for henne. Hun har blitt henvist til psykolog og sammen har de øvd og benyttet flere metoder som gradvis har gjort Lise tryggere. Legen er kjent med hennes angst og samarbeider for å bestille prøver som kan tas kapillært når det er mulig. Foreldrene er fantastiske. Lise har gradvis klart å mestre situasjonen. Hun har ved flere anledninger klart å gjennomføre prøvetakingen på en rolig og god måte. Vi tenker at nå går det rett vei. Men så hender det at hun må behandles et annet sted. Blodprøver blir tatt på en slik måte at vi rykker tilbake til start. Foreldrenes protester ble ignorert.
Et mareritt
«Hanna» fem år er henvist til S-BUP for sprøyteskrekk. Hanna må ta blodprøver en gang i måneden det neste halve året, men prøvetakingssituasjonen blir beskrevet som «et mareritt».
Tverrfaglig samarbeid
Arbeidet med å trygge barn som «Håvard», «Lise» og «Hanna» krever et tett tverrfaglig samarbeid mellom psykologer/psykiatere, barneleger, sykepleiere, bioingeniører og andre involverte fagpersoner. Bakgrunnen for samarbeidet er kunnskap om at alvorlig kronisk sykdom gir økt risiko for psykososiale vansker og posttraumatisk stress (1, 2). Mange barn opplever medisinske prosedyrer skremmende og smertefulle. Stubert et al. fant i en studie at hele nitti prosent av barna innlagt på somatisk avdeling rapporterte om minst en skremmende hendelse i forbindelse med innleggelse, gjennomsnittet var på 3,14 hendelser (3). Dette er bakgrunnen for at vi har vært med på å utvikle prosedyrer for å sikre forberedelse og oppfølging av barn som skal igjennom krevende behandling.
Gjør det vondt?
For de fleste barn er det å ta en blodprøve en stor jobb. For enkelte er blodprøver og andre stikk det de gruer seg mest til i forbindelse med behandling og innleggelse. Barn spør ofte «gjør det vondt?» og et barn på fire, fem år strekker sjelden frivillig frem armen. Alle barn som skal til undersøkelser eller behandling bør forberedes på hva de skal og hvorfor. Dette bør skje hjemme før barnet kommer inn og også i forbindelse med besøket.
Når vi møter «Hanna» fem år på poliklinikken, og spør om hun vet hvorfor hun skal ta blodprøve, rister hun på hodet. Vi må ta oss tid til å lytte til barnets spørsmål og tanker, forklare hva en skal gjøre og hvorfor; «Du er her fordi at du må gjøre en jobb for kroppen din. Og det er å ta en blodprøve. På den måten får vi vite hvordan kroppen din har det og hvordan du kan holde deg frisk slik at du kan gjøre alt det du er glad i. Du kan ikke bestemme om du skal gjøre det, men du kan være med og bestemme hvordan. Dette får vi til sammen». «Å bare ta en blodprøve» må forklares godt, på en alderstilpasset måte.
En må kanskje måle opp hvor mye blod vi har i kroppen, vise hvor lite man tar og forklare hvordan kroppen lager nytt blod (for det kunne jo være du skulle ta alt blodet). Ved å snakke/øve/leke igjennom prosedyren og avtale jobber; «Din jobb er å holde armen rolig og å se på mobilen, mammas jobb er å holde deg i hånden og bioingeniørens jobb er å ta blodprøven», kan vi bidra til å gi barn og foreldre en opplevelse av ro, forutsigbarhet, oversikt, kontroll og mestring.
«Tenk at det kan gjøres slik»
Bioingeniøren som møter Håvard ti år på prøvetakingsrommet snakker med sykepleieren som følger ham, og de er enige om at prøven ikke kan tas her og nå. Han er sulten og skal på ultralyd, og senere til mange andre undersøkelser.
Sammen blir de enige om at han først og fremst skal få mat. Så skal han får EMLA-krem i god tid før prøvetaking. Han skal også få noe beroligende hvis det trengs.
Et par timer senere blir bioingeniøren hentet til behandlingsrommet. Sykepleier har tatt med de to klovnene som er her et par dager i uka. Håvard sitter på mors fang og ser fornøyd ut. Selv om han har fått noe beroligende får vi god kontakt med ham. Han er trygg og mett. Klovnene får oppmerksomheten hans mens utstyret gjøres klart. Han rekker frem armen uten å protestere. Mor støtter armen forsiktig. Klovnene fortsetter og prøven tas uten at han reagerer. Han kikker forbauset ned på armen og sier: «Oi». Moren er stolt og rørt; «Tenk at det kan gjøres slik ...» Etterpå er han tydelig stolt, deler ut «high five», og alle i rommet klapper.
Tilby fingerstikk!
Smertefulle opplevelser kan påvirke barns forventninger og sensitivitet for fremtidig smerte og bidra til økt redsel for situasjoner assosiert med smerten (4, 5). Videre kan engstelse forsterke sannsynligheten for å oppleve smerte (6). Derfor bør det være rutine for å bruke bedøvelseskrem/plaster før prøvetaking. En bør også sørge for at bedøvelseskremen har god effekt ved å sette den på en - to timer før og eventuelt benytte varme. Dersom barnet ikke har fått EMLA- plaster bør en vurdere å utsette prøven for å forebygge en uheldig opplevelse som kan medføre vegring neste gang.
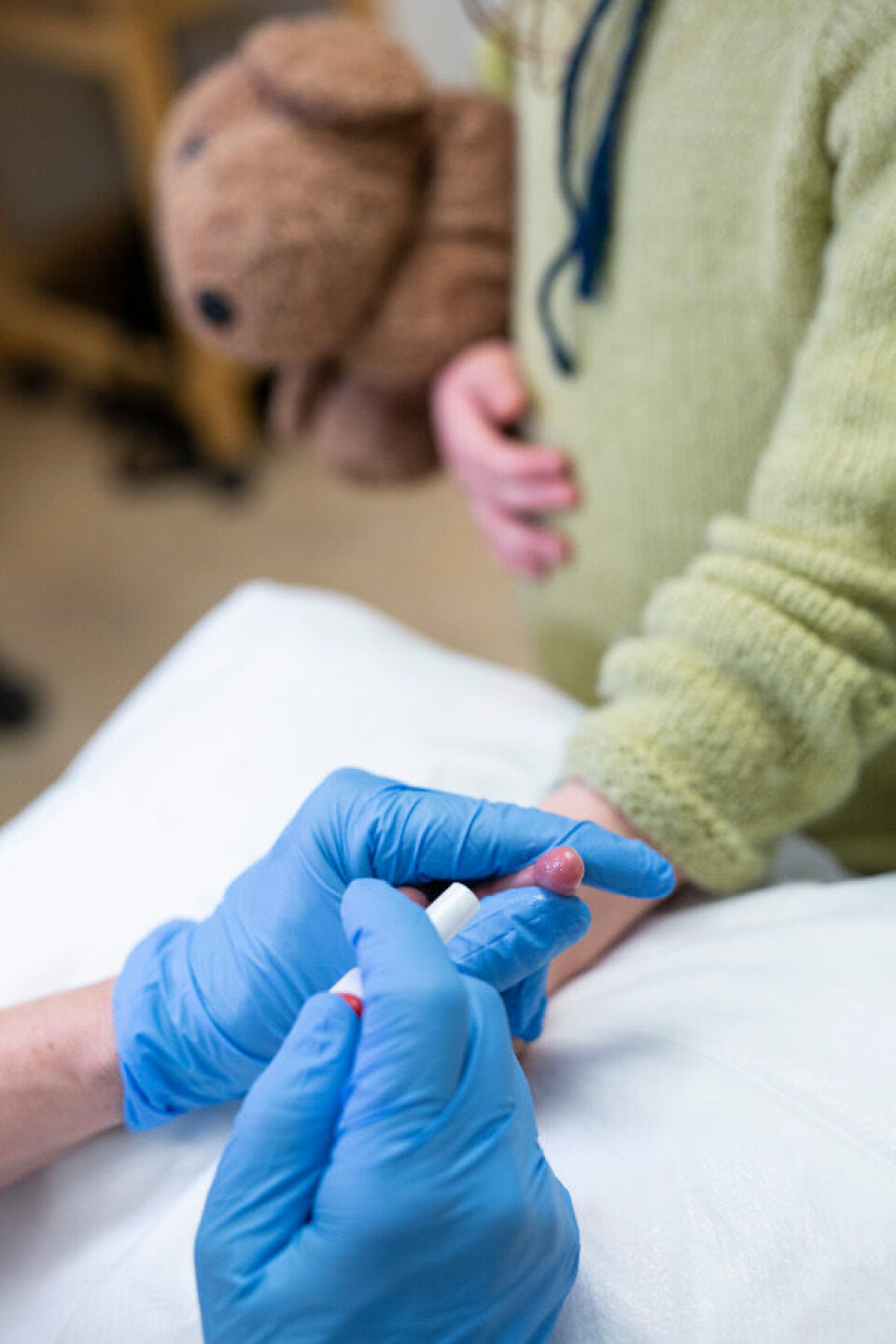
Ved siden av god smertelindring bør en alltid undersøke om prøvene som er bestilt kan tas som fingerstikk og la barnet få velge, selv om dette gir oss noe merarbeid. Vi erfarer at mange barn tolererer et fingerstikk, mens en venøs prøve er tilnærmet umulig. Likevel forteller barn og foreldre oss at de ikke alltid tilbys fingerstikk. Det har blitt begrunnet i at kvaliteten på prøven ikke blir fullt så god eller at det tar for lang tid. Ved Rikshospitalet tilbys alle barn muligheten for fingerstikk så sant dette er mulig med tanke på volum. Tilbakemeldinger om forringet kvalitet er et lite problem. Dette handler ofte om god teknikk og god nok blødning. Når man holder ulempene opp mot den angsten et barn kan oppleve ved å tvinges til en venøs prøve, mener vi at valget er klart. Hvis vi i tillegg kan utvikle flere analyser som ikke krever stort blodvolum, har vi vunnet mye.
For de fleste barn er det å ta en enkelt blodprøve en stor jobb. Vi bør derfor ha en felles ambisjon om å koordinere prøvetaking på tvers av avdelinger for slik å unngå flere stikk en nødvendig. Vi bør også ha stor forståelse og høy toleranse for at prøver avbrytes hvis det blir en for stor jobb for barnet.
Ufrivillig holding
For enkelte barn er ikke det å forberede eller tilrettelegge i prøvetakingssituasjonen nok. Vi møter barn som er traumatisert av tidligere opplevelser knyttet til smertefulle prosedyrer og som trenger oppfølging over tid. Flere av disse familiene kan fortelle om gjentatte behandlingssituasjoner der barn har vært redde og der det har endt med ufrivillig holding. Disse situasjonene preger alle involverte. Noen ganger er det en enkelt hendelse som har brent seg fast. I samtaler med «Hanna» fem år fremkommer det en episode med holding hos fastlegen. Hun blir tydelig urolig av å snakke om dette. Fastholdingen, og særlig der foreldre blir bedt om å holde, er ofte det barnet selv opplever som verst.
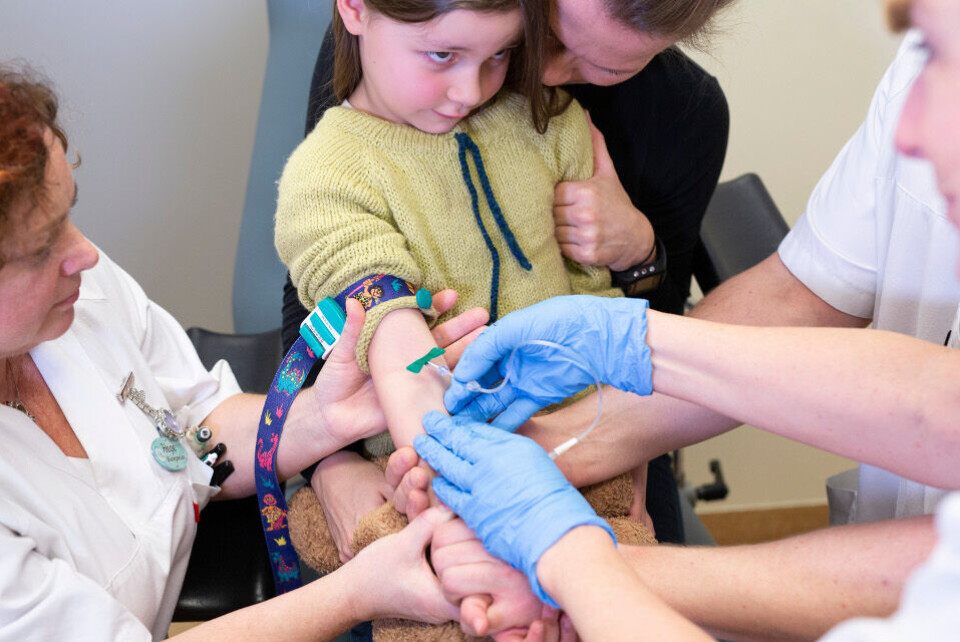
Vi vet at det forekommer mest ufrivillig holding blant de yngste barna (7, 8) og at yngre barn opplever mer intens redsel og smerte ved prosedyrer enn eldre barn (6). Barna vi møter vil at mamma og pappa skal «trøste, passe på meg og heie». De sier ikke at mammas jobb skal være å holde fast. De gangene det er nødvendig foretrekker barn som regel at det er sykepleier eller bioingeniør som «hjelper til med å holde armen rolig» og mamma som trøster etterpå. Dette henger sammen med den relasjonelle forvirringen som skapes hvis mamma både er den som påfører smerte og den som skal gi trygghet (1).
Vi opplever at mange foreldre sliter med minner knyttet til holding eller det å ha blitt bedt om å utføre prosedyrer på barnet sitt - og vi møter barn som er sinte på foreldre og personalet. Til tross for dette blir foreldre ofte bedt om å holde under skremmende og smertefulle prosedyrer. Det er forskjell på å være et trygt fang - eller hjelpe armen til å holde seg i ro på en rolig, forberedt og kontrollert måte - og å bidra til full fastholding. Det er derfor viktig at det gjøres en vurdering av hva som er best i den enkelte situasjon. Enkelte ganger kan en ikke forhindre at det blir slik, men de fleste ganger kan en stoppe opp og hjelpe barnet/familien til bedre mestringsstrategier.
Barn som trenger å si stopp
Vi har de siste årene gjort oss positive erfaringer med å gi barn stoppskilt. Ideen bak skiltet oppstod sammen med en gutt på fem år som trengte å si stopp. Han hadde tidligere opplevd ikke å bli hørt på, og han stolte ikke på at vi ville lytte til ham når det gjaldt. Løsningen ble å skrive «stopp» på et papir og stoppe hver gang han holdt det opp. En kunne se hvor lettet og glad han ble da han erfarte at «skiltet» virket og at han hadde kontroll i situasjonen. Da løsnet det. Etter å ha øvd noen ganger klarte han å legge ned skiltet og få tatt blodprøven.
Etter dette har vi gjort oss flere lignende erfaringer. Avtalen er alltid at dersom barnet holder stoppskiltet opp, stanser vi med det vi gjør. Når barnet legger det ned, kan vi fortsette. Stoppskiltet kan gjerne kombineres med avledning så lenge dette er avtalt med barnet. Det gir barnet kontroll i situasjonen. Vi opplever at små barn som tidligere måtte holdes og som skrek, nå klarer å legge skiltet ned og få gjennomført prosedyrer på en rolig og kontrollert måte. Dette har ført til spesialproduserte skilt med teksten «Til barn på sykehus» som benyttes i stadig flere situasjoner og av flere fagpersoner.
Noen ganger er omveien en snarvei
Vi vet at det å bruke tid på å forberede barn har stor betydning for hvordan barn opplever situasjonen og senere sykdomsmestring. På laboratoriet kan barnets behov lett forsvinne i tidspress og knappe ressurser. Da vi senere spurte gutten med stoppskiltet hva som hjalp ham i situasjonen, svarte han «å få bestemme over tiden». Det er derfor viktig at vi som møter barn i sårbare situasjoner får anledning til å bruke tid. Tid til å se, trygge og hjelpe barn på en best mulig måte. Da kan vi sammen forebygge uheldige sykdomskonsekvenser og gi barn gode erfaringer knyttet til det å være pasient.
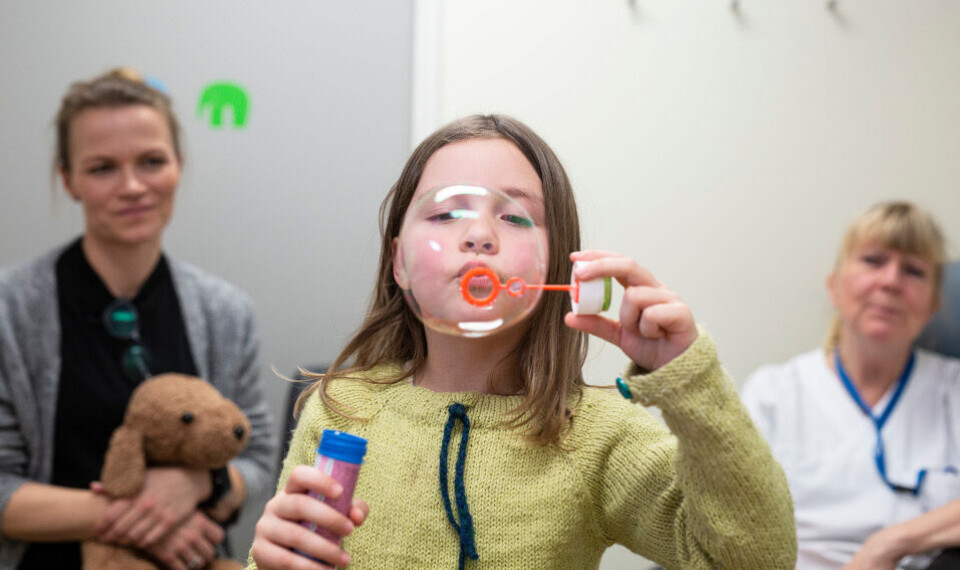
«I dag skal jeg ta blodprøve i armen – her, og så skal vi gå på lekerommet og jeg skal bli sykepleier når jeg blir stor». Slik møter «Hanna» fem år oss den dagen hun skulle ta blodprøve. Vi går inn på undersøkelsesrommet og følger planen med ro og kontroll. Hanna sitter slik vi har øvd på, mor sitter ved siden av, bamsen får blodprøve først i begge armer, Hanna tar av genser og bedøvelsesplaster selv, hun sier ifra når hun er klar, vi ser i lekekofferten, bioingeniøren tar prøven. Hanna gråter litt, for det gjør litt vondt, men hun holder armen i ro og puster; «Du gjør en kjempegod jobb! Dette klarer du! Nå er du ferdig». Etterpå tar Hanna blodprøve av bamsen. Og så går vi på lekerommet og snakker om alt hun har fått til.
























