FAG i praksis
Blodprøvetaking på en nyfødtintensivavdeling – smerte og prøvekvalitet
Nyfødtintensiv seksjon på Haugesund sjukehus har lagt om rutinene for blodprøvetaking. Vi bruker venøse prøver og prøvetakingen blir tilpasset barnets rytme. Det er barnets behov og rutiner, ikke personalets, som bestemmer. Dette har ført til redusert antall prøver og bedre prøvekvalitet.
Det har gjennom de senere årene vært en økende oppmerksomhet på smerteopplevelsen til nyfødte, spesielt premature barn. For det som heldigvis begynner å bli mange år siden, var det en oppfatning i fagmiljøet at nyfødte, og spesielt premature, var umodne mennesker som ikke hadde evnen til å registrere smerte. Denne feilaktige oppfatningen skyldtes trolig at det premature barnet har en meget begrenset evne til å gi uttrykk for smerte, og at dette uttrykket kan være vanskelig å tolke for helsepersonell uten erfaring med nyfødte. Dette resulterte blant annet i at det ble utført større operative inngrep på premature uten bedøvelse eller smertelindring.
Heldigvis har verden gått framover, og det er i dag et stort fokus på å unngå smertefulle prosedyrer og å gi god lindring ved smertefulle prosedyrer på nyfødte barn. Nyfødtintensivavdelinger over det meste av den vestlige verden er opptatt av dette, og det er utviklet verktøy for observasjon og skåring av smertereaksjon hos de minste barna. Dette gjelder både smerter ved akutte prosedyrer og kroniske smerter eller ubehag (1, 2).
Den desidert vanligste smertefulle prosedyren på en nyfødtavdeling er blodprøvetaking. Alle norske nyfødtintensivavdelinger tar daglig en betydelig mengde blodprøver av sine pasienter, noe som er viktig for overvåking og diagnostikk av de syke barna. Blodprøvene har tradisjonelt blitt utført som kapillærprøve ved hjelp av hælstikk. Det har imidlertid vært en økende erkjennelse av at hælstikk er en smertefull prosedyre, og det finnes data som kan tyde på at gjentatte smertefulle prosedyrer i nyfødtperioden kan ha negative effekter på lang sikt (3).
Flere måter å minske smertene
Det er nyfødtsykepleierne som har gått i bresjen for å unngå å utsette barna for smerter, og vi må kunne si at legene har kommet diltende mer eller mindre motvillig etter.
Problemet har vært angrepet på flere fronter. Det er for det første en økende forståelse for å begrense prøvetakingen mest mulig. Den enkleste måten å la være å påføre barnet smerte er å unngå å ta prøve. Antallet rutineprøver er derfor redusert, prøver tas på indikasjon og en forsøker å unngå ”unødvendige” prøver. I tillegg er målet å samle flere prøver til samme stikk. Det er viktig å hele tiden tenke konsekvens. Hvilken konsekvens har svaret på denne blodprøven for dette barnet? Vil det medføre at jeg endrer behandlingen? Vil det hjelpe meg til å stille en riktig diagnose? Om svaret på disse spørsmålene er nei, bør ikke prøven tas.
Videre ønsker vi å forebygge den smerten barnet opplever i forbindelse med prøvetakingen. Her handler det om å tilpasse prøvetakingen til barnets tilstand og rytme, samt å iverksette tiltak som best mulig forebygger og minsker smerteopplevelsen (4, 5). Prøvetaking av et barn som fra før er utilpass, sulten eller sliten, vil gjøre smerteopplevelsen sterkere enn dersom en stikker et barn som er mett og fornøyd. Derfor tas blodprøven når barnet er klar for det, ikke rutinemessig på sykehusets prøvetakingsrunder. Vurderingen av når det passer å bli stukket gjøres av erfarne sykepleiere som gjør sine observasjoner ved hjelp av verktøy utarbeidet for dette formålet.
Medikamentell forebygging av smerte er også mye brukt, først og fremst perorale sukkerløsninger. 0,5 - 1 ml 30 % sukroseløsning til et på forhånd mett og fornøyd barn, har vist å redusere smerteresponsen. Det har vært kontroverser rundt dette, der først og fremst jordmødrene har vært skeptiske til en utstrakt bruk av sukkerløsninger. Argumentet har vært at det forstyrrer samspillet mellom mor og barn og kan forsinke eller forstyrre ammingen. Det er ikke dokumentert at så er tilfelle, men argumentet må selvsagt høres og tas i betraktning. Det er også reist spørsmål om studiene som viser effekt av sukkerløsning er av god nok kvalitet, og det er vist til studier som ikke klarer å påvise slik effekt. Seneste oppdatering i et Cochrane-sammendrag fastholder imidlertid at det er en slik gunstig effekt (6).
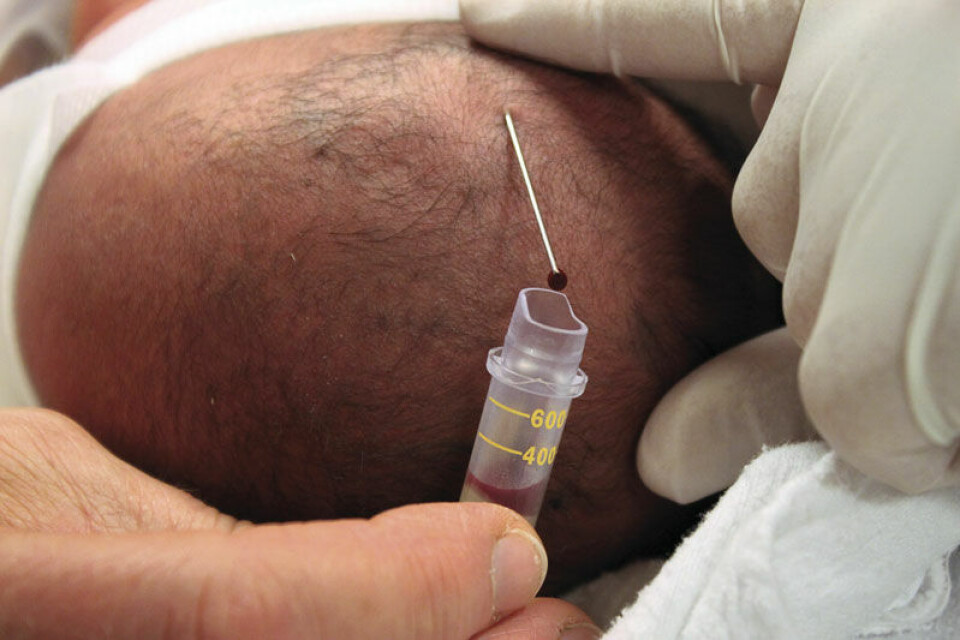
Det er også stilt spørsmål om hvorfor de nyfødte og premature skal stikkes med en lansett i hælen, når i praksis all annen prøvetaking på sykehus blir gjort som venepunksjon. Argumentene for hælstikk har vært at det er vanskelig å lokalisere de små venene, det blir ikke tilstrekkelig prøvemateriale fra åren, og ikke minst at årene må spares til nødvendige tiltak som venfloner og sentralvenøse katetre. Det kan heller ikke underslås at motstanden mot venøse prøver har sitt opphav i tradisjon. Det er lettere å gjøre som en alltid har gjort, fremfor å kaste seg ut i noe som er uprøvd. Noen har også ment at det er mer smertefullt med venepunksjon og at suksessraten er lavere, slik at en må stikke flere ganger og derved påfører barnet mer smerte. Det finnes relativt begrenset dokumentasjon på sammenligning av de to metodene (7).
Sammenlikning av hælstikk og venepunksjon
På nyfødtintensiv seksjon på Haugesund sjukehus gjorde vi for noen år tilbake en undersøkelse der vi sammenlignet smerterespons ved hælstikk og venepunksjon hos det nyfødte barnet. Etter godkjenning fra regional etisk komite, spurte vi foreldre til nyfødte barn om deltakelse i undersøkelsen i forbindelse med blodprøve til nyfødtscreeningen. Barna ble randomisert til hælstikk eller venepunksjon. Vi benyttet prinsippene som nevnt over med at barnet var ”klargjort” for prøvetaking best mulig, og ga sukkerløsning forut for stikket. Smerteresponsen ble skåret med et anerkjent skåringsverktøy; Premature Infant Pain Profile (PIPP) (1). Syv ulike parametere gis poeng fra 0 til 3, og poengene legges sammen. Skalaen går fra 0 (ingen smerterespons) til 21 (maksimal smerterespons). Parameterne er: Gestasjonsalder, våkenhetsnivå før prøvetaking, økning i hjertefrekvens, fall i oksygensaturasjon, samt tre parametere for grimaser i ansiktet.
Observatøren som skåret var blindet for prøvetakingsmetoden. Vi fant ingen forskjell i smerterespons ved de to metodene. Videre fant vi at smerteresponsen var lav til moderat for et stort flertall av barna. Det var ingen større komplikasjoner ved noen av metodene, men ved venøs prøvetaking var det større forekomst av synlig hematom. Frekvensen av repeterte stikk for å få tilstrekkelig prøvemateriale, var større i venepunksjonsgruppen. Denne forskjellen ble utjevnet i løpet av studieperioden, slik at det ikke lenger var noen forskjell for den halvparten av barna som ble stukket sist i studien. Konklusjonen vår er at det ikke er noen forskjell i smerterespons, og at blodprøvetaking tolereres godt, forutsatt god forberedelse og smerteforebygging. Videre hevder vi at hvis prøvetakeren er erfaren er det ikke større sjanse for repeterte stikk ved venepunksjon enn ved kapillærprøve. Vi planlegger en oppfølgende undersøkelse som vi tror kan dokumentere dette nå som personalet vårt er godt trent i venøs prøvetaking. Resultatene fra undersøkelsen er presentert på «De norske perinataldagene».
Tar prøvene fra hodevener
Vi bruker i dag konsekvent vener på barnets hode til prøvetaking. Dette har sykepleierne kommet fram til gjennom flere års erfaring. Blodårene på hodet er lettest tilgjengelige og vi mener at smerteresponsen er lavere. Dette har vi foreløpig ikke dokumentert. Vi unngår også det meste av problematikken knyttet til «å bruke opp» venene, da venfloner og sentralvenøse katetre alt overveiende blir lagt i vener på ekstremitetene. Vi sørger for mest mulig ro rundt barnet ved prøvetaking, og det er alltid to sykepleiere sammen om prosedyren. Barnet samles i flektert stilling med god støtte for armer og bein. Direkte lys i barnets øyne bør unngås. Dette gjør vi ved å bruke gasbind som stase, som samtidig fungerer som lysskjerm. Barnet blir så gitt sukroseløsning. Blodprøven blir tatt med nålen på en grønn kanyle. Før prøvetaking brekkes plastdelen av kanylen av. Dette gjøres for å unngå at blodet koagulerer i plastdelen. Blodet dryppes så direkte fra nålen til prøveglasset. Det er viktig med god hygiene for å unngå kontaminasjon. Prosedyren med å brekke av plastdelen på kanylen øker risikoen for stikkuhell, men vi har ikke hatt økt mengde aksidentelle stikk hos prøvetakere.
Samarbeid med laboratoriet
Samarbeidet med våre bioingeniører fungerer utmerket. Da vi bestemte oss for å starte med venøs prøvetaking hadde vi en god dialog med dem. Det ble ganske raskt klart at de ikke hadde kapasitet til å utføre venøs prøvetaking på premature og nyfødte. Samtidig innførte vi prinsippet om å tilpasse prøvetakingen til barnets rytme, noe som forståelig nok kolliderte med laboratoriets behov for faste prøvetakingsrunder. Våre sykepleiere var også svært interesserte i å lære seg venøs prøvetaking. Hovedargumentet for å lære seg prosedyren var det samme argumentet som bioingeniørene hadde for ikke å benytte prosedyren, nemlig tilpassing av prøvetidspunkt til barnets rytme. Nyfødtsykepleieren er til stede på avdelingen hele tiden, og har således ingen større vansker med å tilpasse prøvetakingstidspunktet til det som passer barnet.
På den annen side var vi alle klar på at bioingeniørene fremdeles skulle behandle prøvematerialet. Det var utfordringer som for eksempel å velge riktig prøverør og riktig prøvemengde. Bioingeniørene hjalp oss med prosedyrer for hvilke rør som skal brukes til de ulike analysene, og hvilket volum som er nødvendig. Prøvene blir enten hentet av en bioingeniør eller levert laboratoriet av en sykepleier så snart det er praktisk mulig etter prøvetakingen. Ved mange tilfeller er det også en bioingeniør til stede ved prøvetakingen. Alle analyser bortsett fra blodsukkermåling gjøres på laboratoriet.
Det har ikke ført til noen konflikt at en ikke ubetydelig arbeidsmengde er overført fra bioingeniører til nyfødtsykepleiere. Dette skyldes først og fremst nyfødtsykepleiernes interesse for og vilje til å overta rollen som prøvetaker, der målet har vært å sørge for et bedre sykehusopphold for våre små pasienter. Det har heller ikke vært betenkeligheter fra bioingeniørene på denne arbeidsoverføringen.
Mange fordeler
En svært gledelig bieffekt av overgang fra kapillære til venøse prøver er at vi nå svært sjelden ser at prøver ikke kan analyseres på grunn av hemolyse i prøvematerialet. Ved kapillær prøvetaking var det et betydelig problem. Spesielt utfordrende var det å få pålitelige kalium-verdier. Med venøs prøvetaking er dette problemet tilnærmet eliminert. Samtidig er det enklere å forholde seg til referanseverdier, som for de aller fleste analyser er basert på venøse prøver. Videre er problemet med for liten blodmengde betydelig redusert. Dette gjelder selvsagt spesielt for prøver der en større blodmengde kreves.
Vi mener at innføring av venøs prøvetaking ved vår nyfødtintensivseksjon har vært en ubetinget suksess. Vi har oppnådd bedre prøvekvalitet og vi har redusert prøvetakingen. Samlet sett ser vi en stor gevinst både for avdelingen og pasientene, og det skal svært overbevisende forskningsresultater som viser at det vi gjør ikke er riktig for pasientene, før det blir aktuelt å gå tilbake til hælstikk som rutineprøvetaking hos oss.
























