FAG Kronikk

Nukleærmedisin: Et fagfelt for bioingeniører også i framtiden?
Tine S. Medrud Rørmark ser tilbake på 50 års nukleærmedisinsk historie, og drøfter framtidsutsiktene for bioingeniører innen dette fagfeltet.
«I 1934 lyktes det Fermi Roma (Enrico Fermi, red.anm.) å fremstille radioaktiv jodisotop 131I. I løpet av få år ble denne jodisotopen tatt i klinisk bruk både til diagnostikk og terapi ved sykdom i skjoldbruskkjertelen. Senere har en rekke andre radionuclider også fått medisinsk anvendelse. De siste 10-15 årene har utviklingen nærmest vært eksplosjonsartet, og i flere land har man nå skilt ut klinisk bruk av radionuclider som en egen medisinsk spesialitet.» (1)
Slik startet fagartikkelen «Medisinsk bruk av radionuclider» skrevet av reservelege ved Klinisk Isotopavdeling på Rikshospitalet, Kjell Rootwelt, i 1966. Forfatteren ble i 1993 utnevnt til det første professorat i nukleærmedisin og i 1995 presenterte han den første norske lærebok i nukleærmedisin (2).
Hva er nukleærmedisin?
Nukleærmedisin er bruk av små mengder radioaktivt stoff som blir tilført pasienten for diagnostikk eller behandling. Det radioaktive stoffet kan benyttes til å måle eller avbilde metabolske prosesser i kroppen eller til målsøkende terapi.
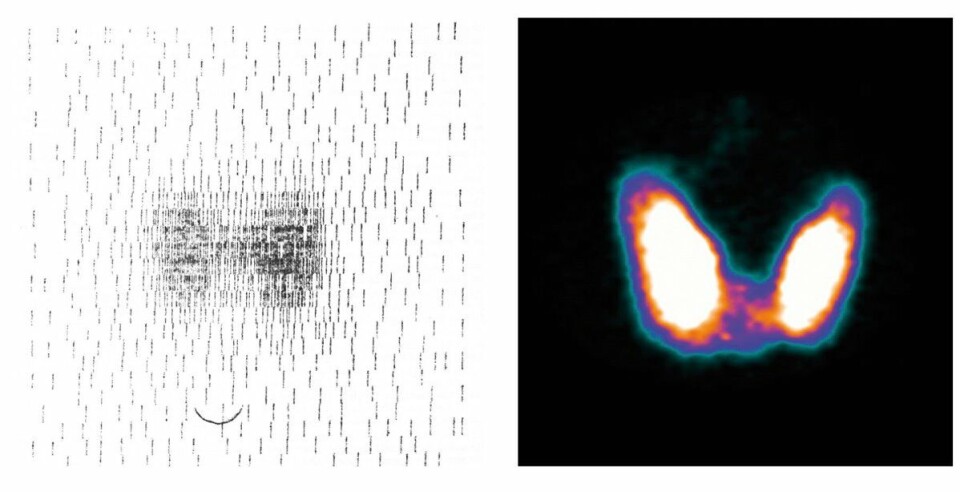
I artikkelen fra 1966 ble dette fagfeltet presentert med fokus på fire bruksområder for radionuklider og eksempler på disse; klinisk diagnostisk bruk, scintiscanning, terapeutisk bruk og anvendelse innen medisinsk forskning. Artikkelen ble illustrert med scintigrammer av normal og forstørret gl.thyreoidea (1).
Rootwelt avslutter sin artikkel slik: «Radionuclider har i dag blitt et uunnværlig klinisk hjelpemiddel, og fremtiden vil sikkert bringe ytterligere ekspansjon». Dette fikk han rett i.
I løpet av 50-årene ble det etablert nukleærmedisinske laboratorier ved seks norske sykehus. Per i dag er det 24 enheter i Norge, som i 2014 utførte cirka 45 000 diagnostiske undersøkelser og cirka 1100 behandlinger (3). Nukleærmedisin var hovedsakelig organisert sammen med klinisk kjemi og fysiologi, men har blitt flyttet til bildediagnostiske avdelinger de fleste steder i løpet av de siste 15 årene.
Store endringer
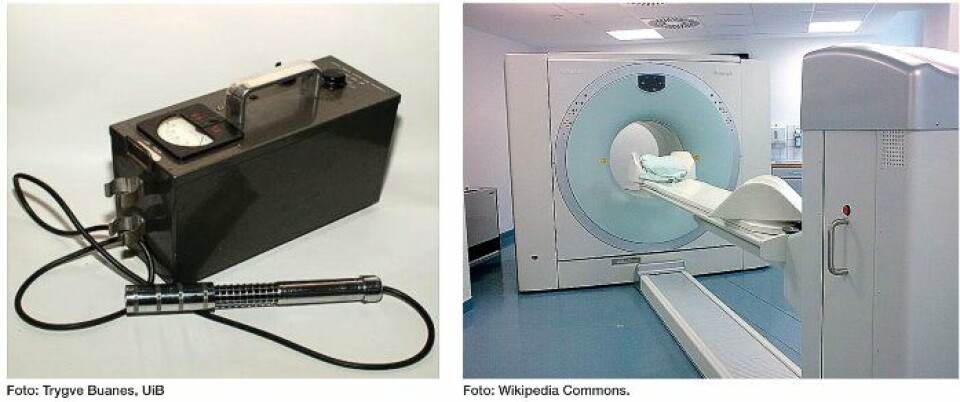
Fagfeltet nukleærmedisin har endret seg siden 1966. Det har vært stor utvikling på skanner-siden, og in vitro analyser har blitt overført til medisinsk biokjemi. På 60-tallet ble det benyttet håndholdte Geiger-Müller tellere, både til kvantifisering og til "manuell" avbildning. Fra 1970-90 tok man i bruk en- eller tohodet gammakamera. I dag benyttes hovedsakelig avansert teknologi med kombinerte avbildningsmetoder.
I 1978 ble den første SPECT (single photon emission computer tomography)-skanneren tatt i bruk ved Rikshospitalet. Det første koinsidenskamera, som var forløperen til PET (positron emission tomography)-skanneren, ble installert i 1998 ved Radiumhospitalet. På 2000-tallet kom begrepet hybridkamera inn i den nukleærmedisinske terminologien. Det vil si et kamera som består av en nukleærmedisinsk (NM) del koblet sammen med en computertomografi (CT)-del. Med slike kamera kan man korrigere for attenuasjon og bedre lokalisere NM-funnet, ved at man får en kombinert avbildning av fysiologi og anatomi.
Siden 2005 har PET/CT blitt et etablert tilbud ved flere nukleærmedisinske enheter i Norge. Trondheim har Norges eneste PET/MR. Sykehuset Østfold får høsten 2016 installert den første digitale PET/CT i Norge, Ahus får den i løpet av 2017 og flere følger etter.
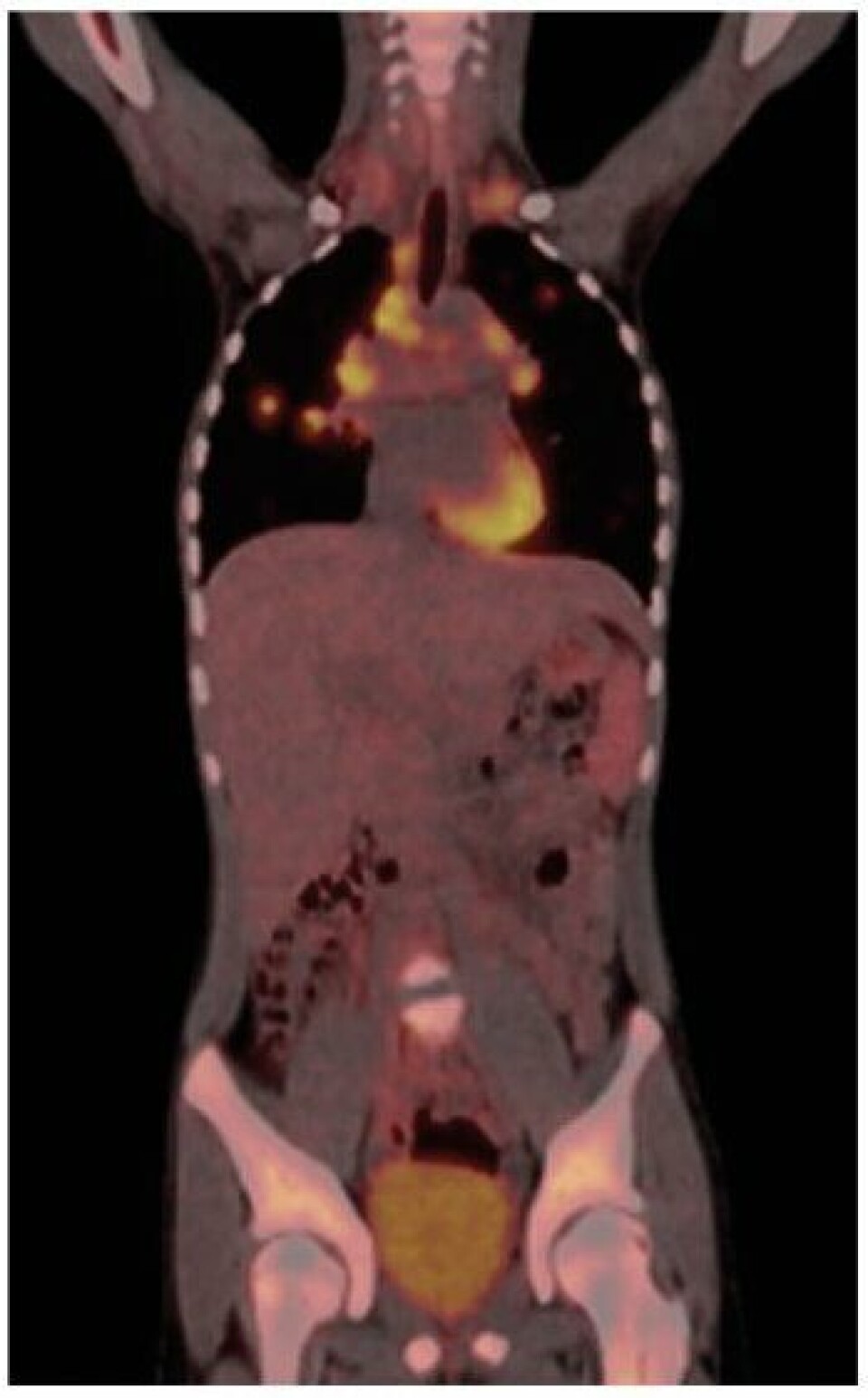
I dag er det scintigrafi (SPECT/CT og PET/CT) innenfor feltene onkologi, nevrologi og kardiologi som dominerer faget. Terapeutisk bruk av radionuklider er fremdeles en del av hverdagen ved nukleærmedisinske avdelinger. 131I har vært brukt i behandling av hyperthyreoidisme og thyreoideacancer siden 1950, og er fremdeles like aktuelt i dag. Andre nuklider er også brukt innen terapi, blant annet 177Lu, 153Sm og 90Y. Nylig ble 223Ra tatt i bruk som livsforlengende behandling av cancer prostata med skjelettmetastaser (3).
Fremdeles et fag for bioingeniører?
Med organisering under klinisk kjemi og fysiologi var det naturlig at bioingeniørene dominerte som teknisk personell. I dag, med tilhørighet under bildediagnostiske enheter og moderne flermodalitetsapparatur, som SPECT/CT og PET/CT, kreves det kompetanse innen både nukleærmedisin og radiografi. Man kan derfor spørre seg om bioingeniørene fortsatt har en plass innenfor molekylær bildediagnostikk og nukleærmedisin?
Da må de i tilfelle også ha mulighet til å utdanne seg i faget.
I 1979 ble det første årlige seminar i nukleær- og strålevern avholdt i regi av Norsk Selskap for Nukleærmedisin (grunnlagt i 1972). I 1989 ble det, etter pålegg fra Statens strålevern, etablert et tilbud om kurs i nukleærmedisin for teknisk personale for å sikre at arbeid med radioaktivt materiale ble utført forskriftsmessig. I 2001 ble det vedtatt en studieplan for videreutdanning i nukleærmedisin, der Høgskolen i Oslo og Akershus (HiOA) fikk det overordnede faglige og administrative ansvar. I dag er denne videreutdanningen et av kursene som ligger under Masterprogrammet i Biomedisin (MABIO) ved HIOA. Det er et krav fra Statens strålevern at alle bioingeniører og radiografer som har fast stilling ved en nukleærmedisinsk enhet skal ha gjennomført denne videreutdanningen innen to år fra tiltredelse i sin stilling (4).
Hva med CT?
Bioingeniører har likevel ingen formell kompetanse innfor CT. Det ble fra 2008-10 arrangert 14 dagers teorikurs i regi av Ullevål, Rikshospitalet og Sykehuset Innlandet i CT for å gi bioingeniørene den manglende kompetansen. Dette kurset skulle tilbys årlig, inntil «alle» var oppdatert på CT-kunnskap. Dette kurset har ikke vært holdt de siste årene, så hva med de nye bioingeniørene? Burde høyskolene tilby bioingeniører et CT-kurs på bachelor-nivå? MABIO ved HIOA gir muligheter til fordypning i flere delemner, som CT og molekylær bildediagnostikk, og slik kan bioingeniører likevel oppfylle kravet om kompetanse i både nukleærmedisin og radiografi.
Ja takk – begge deler!
CT er radiografenes fagfelt, men innen nukleærmedisin har bioingeniørene hittil vært den dominerende yrkesgruppen. I 2016 er det cirka 50/50 fordeling av yrkesgruppene i faget, og slik bør det kanskje også forbli? På bachelornivå er det svært varierende hva de ulike studiestedene i Norge tilbyr av undervisning innen nukleærmedisin, både på radiograf- og bioingeniørutdanningene. Ved HIOA er det faktisk slik at bioingeniørene, dersom de velger det valgbare emnet BIO3010, har mer undervisning enn radiografene i nukleærmedisin (5,6).
Hotlab, der man tilbereder radioaktive preparater, er en like viktig del av nukleærmedisin som bildetakningen. Her har bioingeniørene best fagkompetanse med sine grunnleggende ferdigheter i praktisk laboratoriearbeid.
Etter min mening har både bioingeniører og radiografer viktige roller i nukleærmedisin, ved at man drar nytte av hverandres kompetanse. Men skal faget nukleærmedisin fortsette å utvikle seg videre i årene framover, er det viktig at skoler og fagmiljøer jobber sammen slik at utdanningen blir mer dynamisk.























