FAG Kronikk

Preanalytiske utfordringer i kliniske forskningsstudier - hvordan kan bioingeniøren bidra?
I mange studieprotokoller er prosedyrene for preanalytisk prøvebehandling ufullstendige og faglig baserte veiledere er mangelfulle. Det er behov for å fylle dette gapet – og bioingeniørene bør bidra.
Av KRISTIN GODANG og MARIT SVERRESDOTTER SYLTE
E-post: kgodang@ous-hf.no
Preanalytiske utfordringer i kliniske forskningsstudier.pdf(184 KB)
Ved sykehuslaboratorier er den preanalytiske håndteringen av blodprøver til diagnostikk faglig forankret, kvalitetssikret og standardisert. Men, ifølge forfatteren av artikkelen «PREDICT: a checklist for preventing preanalytical diagnostic errors in clinical trials» (1), har den preanalytiske kvaliteten i kliniske studier vist seg å være faglig mangelfull.
Historisk perspektiv
Analyseresultater som ikke var i tråd med pasientens kliniske sykdom, kunne tidligere bli omtalt som analysefeil av klinikeren (2). På 1970-tallet ble begrepet "preanalytisk fase" introdusert i litteraturen (3). I dag er akkrediterte kvalitetssystemer og kontinuerlig kvalitetsforbedring av både den preanalytiske og den analytiske prosessen vanlig. Det øker validiteten og reliabiliteten av analyseresultatene.
Preklinisk kvalitet
Riktig analyseresultat med minimal usikkerhet er avhengig av kvalitet i alle følgende tre faser:
- Den preanalytiske fasen som omfatter biologisk variasjon, prøvetaking, prøvebehandling, transport, lagring og prøvefordeling.
- Den analytiske fasen som inkluderer analyse av prøven.
- Den postanalytiske fasen som omfatter evaluering av analyseresultatet og formidling av resultater til rekvirerende lege.
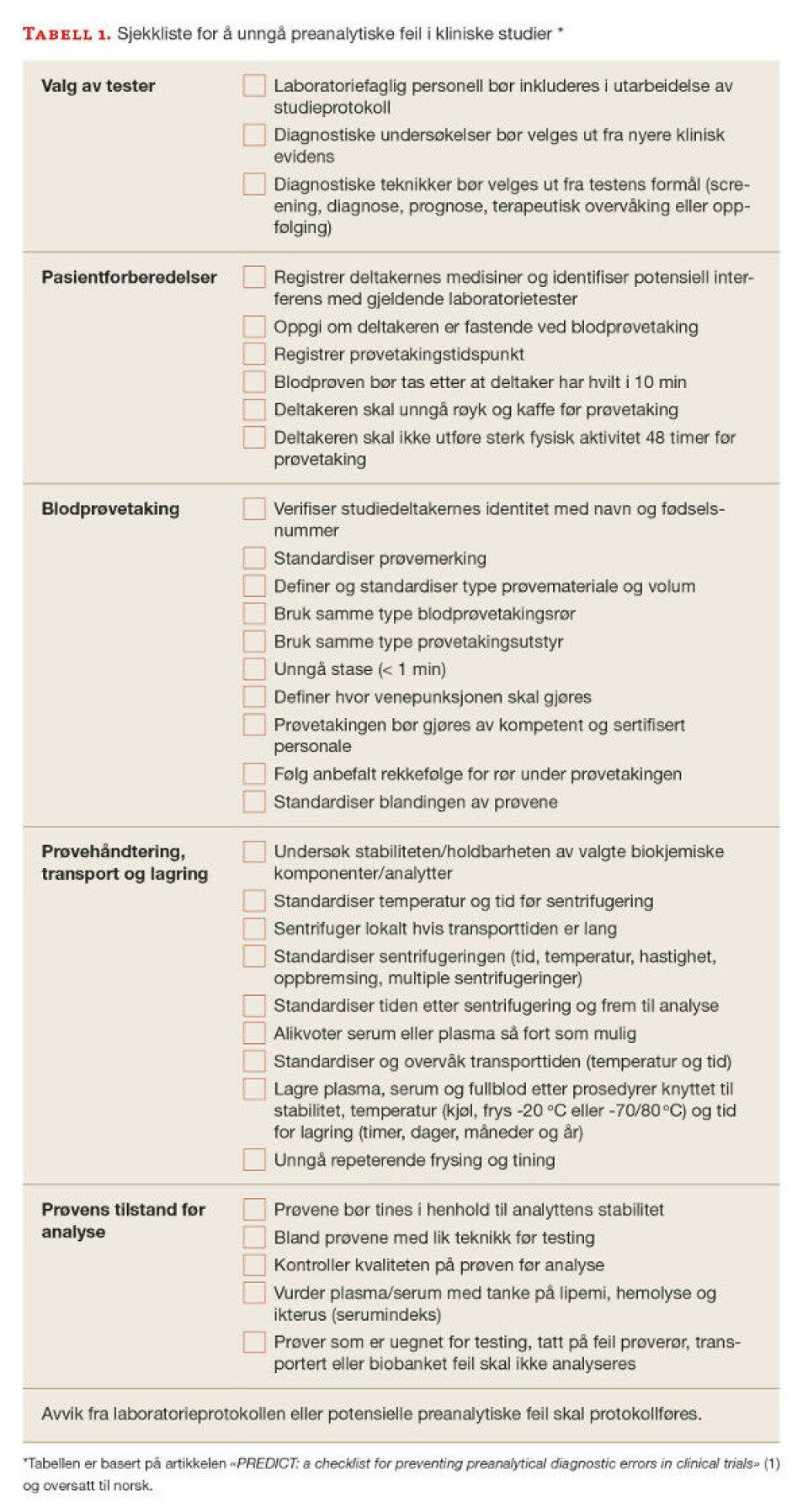
Den preanalytiske kvaliteten i kliniske studier er ikke alltid faglig standardisert (1). I mange studieprotokoller kan prosedyrer for den preanalytiske prøvebehandlingen være ufullstendig, og faglig baserte veiledere er mangelfulle. For å fylle dette gapet har en arbeidsgruppe «Working group for Preanalytical Phase» ved European Federation of Clinical Chemistry and Laboratory Medicine (EFLM), utgitt en sjekkliste (tabell 1) for å kunne forebygge preanalytiske feilkilder i kliniske studier (1).
Studieprotokoll som inkluderer preanalyse
For å produsere korrekte prøvesvar kreves det at prosesser i alle ledd frem til prøvesvar foreligger er optimalisert. Målet er å eliminere feilkilder som kan påvirke de biokjemiske analyseresultatene. Hvor tidlig bør en bioingeniør involveres når en klinisk studie skal gjennomføres? Blir det lagt stor nok faglig tyngde i å unngå feil når biologisk materiale skal innhentes, analyseres eller sendes til sentraliserte laboratorier, nasjonalt eller internasjonalt?
En laboratorieprotokoll bør inneholde faglig forankrede og klare retningslinjer utarbeidet og forklart av bioingeniør
For å få kunnskap om preanalytiske variabler og usikkerhet inn i kliniske studier, bør det utarbeides en kunnskapsbasert veileder eller laboratorieprotokoll som studiesentrene kan forholde seg til. En klinisk studieprotokoll bør være oppdatert på hva som er gjeldende praksis for håndtering av laboratorieprøver i klinisk rutinediagnostikk. Det krever at bioingeniører er med allerede i planleggingen av klinisk studier. Dette er vel så viktig i kliniske studier som det er i klinisk praksis (4, 5).
Feilprosenten i laboratoriediagnostikken er angitt til rundt 0,3 % (6), hvor feilprosenten i den preanalytiske fasen dominerer og står for 60-70 % av feilene (7). Til sammenligning er feilprosenten i radiologi ~ 4,0 %, i patologi ~ 0,5 % og i ultralyd ~ 0,8 % (6). En studie viser at feil i forbindelse med laboratorieanalyser ofte omfatter uvitenhet om standard driftsprosedyrer («standard operating procedure» SOP) (8). Utilstrekkelige preanalytiske prosedyrer eller SOP-er for behandling og lagring av biologiske prøver, kan gi skjevhet/bias i studiens forskningsresultater, og svekke den vitenskapelige reproduserbarheten av data (9, 10).
En laboratorieprotokoll bør inneholde faglig forankrede og klare retningslinjer utarbeidet og forklart av bioingeniør. Visjonen bør være «null preanalytiske feil ved de biokjemiske analyseresultatene». Denne visjonen er mer realistisk å ha som mål når bioingeniører er involvert i studien. Leger og sykepleiere er selvskrevne deltakere når kliniske protokoller planlegges. Hvorfor ikke en bioingeniør? Laboratoriemedisin, som proaktiv aktør i det medisinske fagfeltet, står for en kvalitetskultur hvor bioingeniøren er sentral. Hvordan den preanalytiske fasen skal håndteres mangler i mange kliniske studieprotokoller (11). Erfaring og forskning gjennom flere tiår har etablert en god og faglig preanalytisk kvalitet i den kliniske rutinediagnostikken (5, 12), mens ved kliniske studier stilles det internasjonalt spørsmål om den preanalytiske kvaliteten etterstrebes like høyt (12).
Retningslinjer for blodprøvetaking og prøvebehandling
For at prøvematerialet som sendes til analyse ved de medisinske laboratoriene skal ha tilfredsstillende kvalitet, er det avgjørende at det stilles krav til kunnskap om blodprøvetaking, prøvebehandling og preanalytiske variabler. I de senere årene har flere sykehus desentralisert deler av blodprøvetakingen, fra bioingeniører til andre faggrupper. Uavhengig av hvem som utfører blodprøvetakingen, må personalet ha et akseptabelt kunnskapsnivå for å sikre den preanalytiske kvaliteten.
Prosedyrer for korrekt blodprøvetaking og prøvebehandling finnes ofte på nettsider lokalt forankret ved sykehuslaboratorier, og Norsk kvalitetsforbedring av laboratorieundersøkelser (Noklus) har laget retningslinjer for primærhelsetjenesten. I tillegg kan vi lese om temaet i boka «Blodprøvetaking i praksis» (13), og kunnskapsbaserte fagprosedyrer for venøs og kapillær prøvetaking (14). Biobank Norge utgir også anbefalinger for hvordan innhente og behandle prøvemateriale (15).
Hvorfor deltar ikke bioingeniøren i forskningsgruppen?
I 2013 nedsatte EFML en arbeidsgruppe med hovedmålsetting å sikre kvalitet i den preanalytiske fasen, og å etablere en veiledning rundt den preanalytiske aktiviteten (1). Preanalytisk fagsenter ved Haukeland Universitetssjukehus publiserte i 2017 «Preanalytiske utfordringer i laboratoriemedisin» (16), og i artikkelen «Preanalytical challenges – time for solutions” (7) beskriver forfatterne problemene. Hvordan kan man i kliniske studier få større fokus på preanalyse slik at teori og praksis går hånd i hånd? Kan årsaken til manglende fokus på preanalyse skyldes at forskningssykepleiere har tatt over mye av blodprøvetakingen, og at de mangler den kunnskapen som trengs? Siden også prøvebehandlingen av forskningsprøvene ofte utføres av andre enn bioingeniører, så blir løpet fra pasient til laboratoriebenk i kliniske studier ikke kvalitetssikret av en bioingeniør, som faktisk har kunnskapen.
Good Clinical Laboratory Practice
Ved oppstart av legemiddelfinansierte kliniske studier, er det krav om sertifisering innen Good Clinical Practice (GCP). Målgruppen for GCP-sertifiseringen er forskere, prosjektledere, stipendiater, leger, sykepleiere og andre grupper innen helsefag – som bioingeniører. Kurset har som mål å øke kompetansen innen planlegging og gjennomføring av kliniske studier, men det handler dessverre lite om laboratorieprotokoller og hvordan diagnostisk laboratoriekvalitet produseres (17).
Laboratoriemedisin, som proaktiv aktør i det medisinske fagfeltet, står for en kvalitetskultur hvor bioingeniøren er sentral
National Institutes of Health (NIH) har laget retningslinjer for prekliniske og kliniske aspekter ved Good Laboratory Practices (GLP) (18). NIH har også laget en standard for Good Clinical Laboratory Practice (GCLP) (19). GCLP sikrer at prinsippene i GCP-en blir gjennomført. Dette øker påliteligheten og integriteten til data generert av de ulike kliniske laboratoriene. Bør det også etableres krav om GCLP-sertifisering sammen med GCP-sertifisering? Da kan de faglige kompetanseleddene i de kliniske studiene løftes.
Økonomiske konsekvenser
Preanalytisk feilbehandling av blodprøver i kliniske studier har også økonomiske konsekvenser. Per 2016 var det fra EU antydet at 10 millioner euro av forskningsmidlene årlig går tapt på grunn av feil ved blodprøver eller prekliniske mangler (20). Kliniske studier har som mål å generere nyttige forskningsresultater, ikke påføre interessentene unødvendige kostnader. For å redusere de preanalytiske feilmarginene i kliniske studier er det utviklet en tentativ sjekkliste som inneholder sentrale punkter som bør vurderes proaktivt ved utforming av laboratorieprotokollen (tabell 1). Denne sjekklisten bør legges til grunn ved utforming av SOP-er. SOP-er er til for å øke påliteligheten til laboratoriemedisinen og forskningsresultatene som produseres i kliniske studier.
Til ettertanke
Forskning er ikke et soloarbeid. God forskning krever etablerte samarbeidsplattformer på tvers av de akademiske profesjonene. I dag, hvor translasjonsforskning står sentralt, ansvarliggjøres alle som jobber med kliniske studier. Optimal kvalitet i alle ledd krever standardiserte prosedyrer og kompetent personale. Bioingeniører kan sitt fagfelt og riktig prøvebehandling er «hamret inn i ryggmargen».
Utdannelsesmessig står mange bioingeniører også tyngre med både MSc og PhD i bagasjen. En bioingeniør med flere titalls års forskningserfaring, og med «worldwide experience» er gull verdt. Bioingeniører må være med i planlegging av studieprotokoller. Kliniske studier kan gi feil svar på grunn av praktiske feil som bruk av «ikke optimale» diagnostiske tester, eller på grunn av dårlig faglig kvalitet i testperioden, og da spesielt i den preanalytiske fasen (21). De fleste profesjoner har nok sine teori- og praksisutfordringer. Men gapet mellom teori og praksis kan også bli et rom for refleksjoner hvis de ulike profesjonene klarer å danne en god faglig forankret samarbeidsplattform.
























